Bài viết này tôi soạn ra để giúp cộng đồng ngoài ngành Y hiểu rõ hơn cách mà một bác sĩ tiếp cận một ca Bệnh ung thư, vì khi tham gia một số nhóm hỗ trợ bệnh nhân ung thư, tôi thấy “việc bác sĩ suy nghĩ thế nào” vẫn còn là một HỘP ĐEN khó hiểu đối với nhiều người. Khi đã hiểu hơn cách suy nghĩ của bác sĩ thì tôi nghĩ mọi người sẽ thông cảm hơn, hợp tác tốt hơn với bác sĩ để có kết quả tốt nhất.
Trước hết, ung thư là gì?
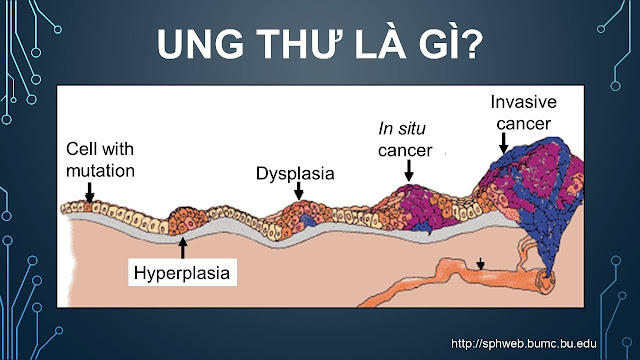
Sau một thời gian dài nghiên cứu, giờ đây người ta đã biết rằng ung thư xảy ra do các đột biến gene xuất hiện trong suốt thời gian mà tế bào và cơ thể tương tác với các yếu tố gây ung thư ở môi trường bên ngoài.
Các đột biến gene có thể được chia làm nhiều loại, liên quan tới quá trình kiểm soát sự sinh sản và phát triển, di chuyển và xâm lấn của tế bào, cũng như các cơ chế mà cơ thể dùng để loại bỏ các tế bào hư hỏng.
Khi các tế bào phân chia không kiểm soát, phát triển vô tổ chức trong cơ thể, nó có xu hướng tích tụ nhiều sai sót/đột biến gene hơn. Đầu tiên khối u có thể chỉ ở 1 nơi, nhưng sau đó nó xâm lấn và di chuyển tới các bộ phận khác và làm ảnh hưởng tới hoạt động sống của cơ quan/nội tạng đó và gây ra các triệu chứng trên người bệnh.

Điều lưu ý ở đây là khi nói về căn bệnh ung thư, chúng ta chỉ nói thuần túy về khía cạnh sinh học, bệnh học. Nó khác với “Người bệnh ung thư”, là người mắc căn bệnh đó kèm theo những cảm nhận, cảm xúc của mội con người.
Một ví dụ điển hình là nhiều bệnh nhân chỉ mới nghe có cục u bé xíu, khả năng chỉ là u lành tính thôi nhưng mà đã có thể té xỉu rồi. Đó là vì cái nỗi sợ căn bệnh nó còn lớn gấp nhiều lần căn bệnh thực sự.

Về CĂN BỆNH ung thư, khoa học đã tiến bộ đáng kể trong việc phát triển những phương pháp để đối phó với nó; điển hình là đang có rất nhiều vũ khí để tiêu diệt và kiềm chế khối u, như phẫu thuật cắt bỏ, xạ trị, hóa trị tại chỗ, hóa trị toàn thân, thuốc nhắm đích và gần đây nhất là các phương pháp miễn dịch. Chúng còn có thể được dùng phối hợp với nhau để cho kết quả tốt hơn. Mặc dù đây là mảng được chú ý nhất từ trước đến giờ, chúng ta không nên quên là có nhiều mảng khác cũng quan trọng không kém như điều trị triệu chứng để bệnh nhân có chất lượng cuộc sống tốt hơn, hỗ trợ về dinh dưỡng, vận động, tinh thần để nâng cao tổng trạng giúp bệnh nhân theo chương trình điều trị, để “ra chiến trận cầm súng được chắc hơn”. Tôi có một lần theo đoàn bắn súng thử ở Củ Chi. Tôi thấy nhiều người súng bắn “pàng” thì đạn bay tuốt đi đâu không thấy, chứ người đã nằm lăn quay ra đất vì súng giật rồi. Chế ngự khối u chỉ là một phần của cuộc chiến với ung thư thôi, chưa kể còn những việc liên quan khác như phòng ngừa, và xử lý các tình huống cấp cứu.

Còn đối với bệnh nhân ung thư, thật sự mà nói họ chịu rất nhiều đau khổ, từ nỗi khổ thực thể (như đau đớn, buồn nôn…) cho tới nỗi khổ tâm lý, tinh thần; ngoài ra còn rất nhiều băn khoăn lo lắng liên quan tới cuộc sống và tương lai bấp bênh.

Như vậy, điều trị tiêu diệt khối u chỉ là một phần của bức tranh tổng thể này, và công việc cũng như thách thức của người bác sĩ lâm sàng và nhóm chăm sóc ở đây là phải làm sao quan tâm hỗ trợ người bệnh một cách toàn diện nhất. Tôi cũng xin nói thêm thực trạng là đa số nghiên cứu về ung thư chỉ đang tập trung vào việc phát triển vũ khí chế ngự, mà mãi những năm gần đây người ta mới chú ý nhiều hơn tới các vấn đề có tính nhân văn cho bệnh nhân, như làm sao giúp người bệnh tiếp tục đi làm, hòa nhập xã hội, làm sao để người bệnh sống thời gian cuối đời thanh thản ở nhà…
Ngay cả trong Trường Y, hầu hết thời gian là để học (mà học còn chưa hết!) các nội dung về điều trị CĂN BỆNH, vì các yếu tố xã hội xung quanh thường quá phức tạp, không có công thức nào chung để chỉ dạy đại trà. Ngoài ra, ở Việt Nam còn có quá ít (hầu như không có) network/hệ thống hỗ trợ các vấn đề xã hội cho bệnh nhân ung thư. Người bác sĩ vì thế cũng ngại tiếp cận các vấn đề đó hơn, giả dụ như khi nghe bệnh nhân than mắc nợ nhiều quá, hoặc sắp bị mất việc,…họ không biết phải đối đáp hay giúp đỡ như thế nào.

Nhưng dù gì thì bác sĩ cũng cố gắng điều trị cho người bệnh với những gì mà bác sĩ biết và bác sĩ có. Tôi hay thấy có người lên mạng hỏi “Ông em bị ung thư tụy, có NÊN mổ hay không, có NÊN hóa trị không? Có nên sang Singapore không? Và nhiều người nhảy vào tư vấn nhiệt tình, nói như đúng rồi. Thật ra, họ không hiểu dùng các vũ khí đó, nên hay không, là một chuyện phức tạp, tùy tình huống mà NGUYÊN TẮC QUAN TRỌNG CỐT LÕI NHẤT là phải “Cân nhắc xem nó có lợi trên tổng thể cho người bệnh hay không. “Tiêu diệt ức chế khối u chỉ là 1 phần trong tổng thể quá trình điều trị và chăm sóc, nó có thể gây hại cho người bệnh trong một số tình huống”. Nó cũng như ví dụ bắn súng thử ở Địa đạo Củ Chi, nếu người ốm yếu mà vẫn ra trận vác thêm cây súng đó nữa thì nghe tiếng súng nổ có khi nằm ngất luôn rồi.
Câu hỏi tiếp theo là “Lợi ích tổng thể là do ai quyết định?” Thật ra, đây là câu hỏi khá khó, vì có nhiều trường hợp bệnh nhân không quyết định được, hoặc ý kiến của người thân quá mạnh. Người bác sĩ phải đắn đo nhiều để tư vấn những điều có lợi nhất TRÊN TỔNG THỂ cho người bệnh.

Như một ví dụ dưới đây là bệnh nhân Nam, 57 tuổi bị ung thư trực tràng, di căn gan (giai đoạn 4) đang tìm kiếm cách chữa bằng hóa trị. Bệnh nhân này có đặc điểm là thích chơi đàn guitar. Giả dụ chúng ta có các số liệu khoa học như đây qua các nghiên cứu lâm sàng, theo đó phương pháp B có kết quả tốt hơn A trong việc kiểm soát căn bệnh, và B vì thế thường là lựa chọn đầu tay, vì bác sĩ nào cũng muốn ưu tiên cái mang lại cơ may cao nhất về thời gian sống. Tuy nhiên, phương pháp B lại CÓ THỂ gây ra tê tay nhiều hơn. Vì bệnh nhân này có động lực sống là chơi nhạc, và muốn tiếp tục cho tới cuối cùng, nên chúng tôi đã thống nhất theo phương pháp A.
Ví dụ này cho thấy ba chuyện:
1. Lợi ích tổng thể còn tùy thuộc nhiều thứ, tốt nhất là do bệnh nhân chọn vì họ mới là người thực sự chịu khổ.
2. Bác sĩ có thể không dự đoán điều gì sẽ xảy ra, nhưng không có nghĩa là 50:50 phó thác cho may rủi và chọn gì cũng được. Bác sĩ sẽ chọn phương án mà theo logic, theo xác suất nó DỄ mang lại điều tốt cho bệnh nhân hơn.
3. Trong các nghiên cứu người ta thường ưu tiên công nhận các số liệu về thời gian sống, bệnh ổn định,…Còn các số liệu về tác dụng phụ là đưa thêm để các bác sĩ và bệnh nhân cân nhắc trong thực hành. Nhưng thật ra còn rất nhiều chi tiết không nghiên cứu cùng một lúc được, như chất lượng cuộc sống (QOL), tỉ lệ bệnh nhân phải bán nhà mất việc trên thực tế…Ví dụ, bán nhà sang qua Singapore hay lên thành phố chữa, kết quả tốt thì chưa chắc nhưng người thân sẽ ra sao sau đó?

Như vậy, người bác sĩ sẽ cần nhiều thông tin để nắm rõ căn bệnh, hiểu rõ người bệnh, cân nhắc nhiều điều kiện khác để giúp hướng người bệnh nhân và người nhà tới mục tiêu chung khả thi nhất. Đó chính là lý do mà tôi luôn cảnh báo những người nhà lên mạng hỏi thông tin điều trị với rất ít chi tiết về tình trạng của bệnh nhân. Ngoài ra tôi cũng nghi ngờ những người tích cực vào nhóm hỗ trợ bệnh nhân để quảng cáo thuốc TPCN hay các phương pháp chữa ung thư khi chưa biết gì về người bệnh.

Nói thêm về những thông tin mà bác sĩ quan tâm trên thực tế, như về CĂN BỆNH:
Chúng bao gồm Ung thư gì? Loại tế bào (ác tính) gì? Vị trí của ung thư? Giai đoạn mấy? Di căn chỗ nào? Triệu chứng gì?
Tiếp theo đó là Mục tiêu điều trị và những đặc điểm của NGƯỜI BỆNH.
Trên thực tế, người bác sĩ sẽ phải giải một bài toán liên quan khá nhiều tới Logistic nữa, đó là làm sao phối hợp các khoa phòng khác để chẩn đoán và điều trị.
Ví dụ: Khi sinh thiết dạ dày thấy tế bào ung thư, bác sĩ sẽ cần làm thêm CT, xét nghiệm máu với chất chỉ thị ung thư. Khi đó như ở Nhật Bản này tôi phải điện thoại đặt hẹn với phòng chụp CT, mà thật ra nguyên cả cái bệnh viện đều đặt ở đó nên đôi khi phải nài nỉ để bệnh nhân được chụp sớm hơn tí. Một số chất chỉ thị ung thư phải gửi ra ngoài xét nghiệm, cần thời gian; nhiều khi phải lấy máu lại, phải hẹn lại bệnh nhân,…Chưa kể có khi cần phải hội chẩn với khoa Ngoại lên lịch mổ mà trúng các kỳ nghỉ có thể làm thời gian lên kế hoạch dài hơn vài ngày.

Nói “Bác sĩ điều trị là nhạc trưởng” nghe rất oai…
Nhưng thật ra là…chạy trối chết nhờ đồng nghiệp giúp đỡ!
Bệnh nhân/Người nhà thường rất nóng lòng nhưng xin mọi người hiểu cho là bác sĩ cần thời gian để tìm hiểu căn bệnh như vậy, và mọi thứ cần có thời gian để bàn bạc lên kế hoạch.
Như ở Nhật thì trung bình cũng mất 2 tuần, các bác sĩ cố gắng không quá 4-5 tuần để có kế hoạch báo với bệnh nhân.
Mọi người rất nóng lòng, nhưng thật ra, tế bào ung thư nó đã có sẵn trong người từ trước đó khá lâu rồi, nên chờ thêm một tí như vậy thường không ảnh hưởng gì lớn tới kết quả cuối cùng. Việc bệnh nhân chuyển biến xấu đi chỉ trong vòng 1-2 tháng đó thường có nghĩa là bệnh đã quá trễ; khi đó có hóa trị xạ trị gì cũng không mang lại lợi ích đáng kể nữa. Nó cũng như một cuộc chiến khi đã đi vào hồi kết thì lúc đó có đem bom rải thảm cũng rất khó mà lật ngược thế trận.

Bác sĩ ở Việt Nam nhiều khi bận rộn quá không có thời gian thông báo và tổng hợp lại thông tin cho bệnh nhân, nên dự án tình nguyện YHCD do gần 200 bác sĩ và cộng tác viên ở khắp nơi đã tham khảo các bác sĩ chuyên khoa cùng làm Bảng quản lý như vậy như vậy để giúp bệnh nhân và người nhà hiểu được các điều cần nắm khi nói tới ung thư, nhỡ có đi hỏi ý kiến thứ 2 ở đâu đó thì biết cung cấp chi tiết để có tư vấn đúng, vì việc điều trị hiện nay đã CÁ NHÂN HÓA khá cao. Mọi người có thể vào website https://yhoccongdong.com/ để đọc thêm về các vấn đề này.

Khi đã có những thông tin này, bước tiếp theo khá thiên về kỹ thuật. Ví dụ, nếu mổ thì theo kỹ thuật nào; Nếu xạ thì xạ từ khi nào, liều lượng và số lần xạ… Về hóa trị, như là một ví dụ của cá nhân hóa trong hóa trị, ở đây ta có bảng nói về Ung thư phổi di căn giai đoạn 4, loại tế bào là Biểu mô tuyến, xét nghiệm gene ra có đột biến gene liên quan tới EGFR thì theo hướng dẫn này tới nhánh này để xem tiếp. Điều này có nghĩa là chỉ những bệnh nhân có ít nhất 3 điều kiện trên thì mới nên theo nhánh đó.

Ở Trang 18 này, có các loại thuốc ghi ra đây, được cho là lựa chọn đầu tay hiện nay đã được chứng minh bằng Thử nghiệm lâm sàng. Nếu bệnh nhân có đủ điều kiện chữa trị khác thì bác sĩ sẽ kê đơn, theo dõi tác dụng phụ, và điều trị bổ trợ, sau vài tháng thì chụp CT lại để đánh giá; nếu ổn thì tiếp tục, còn nếu nhỡ bệnh tiến triển thì tiếp qua thuốc/phác đồ khác.

Lưu ý ở đây là “Một trong những điều kiện chữa trị”, là có PS 0-2; nếu PS 3-4 thì thường không hóa trị nữa mà chỉ là Chăm sóc giảm nhẹ triệu chứng theo cách tốt nhất.
PS là gì? Là viết tắt của “Performance status”, tôi tạm dịch tiếng Việt là “Phong độ”. Những bệnh nhân còn khỏe, đi lại ăn uống ổn định mới là người có thể được lợi ích nhờ hóa trị. Còn nhỡ như mà đã liệt giường, hoặc nằm trên giường trên 50% thời gian ban ngày thì thường không có lợi gì từ hóa trị nữa mà chỉ nên chăm sóc giảm nhẹ để có chất lượng cuộc sống tốt nhất. Nguyên lý này là những thứ mà người ta đúc kết được sau khi chữa rất nhiều ca bệnh.
Tuy nhiên, guideline chỉ là bảng hướng dẫn chỉ đường, không BẮT BUỘC phải theo đó. Quyết định cụ thể trên thực tế là do bác sĩ lâm sàng thảo luận với bệnh nhân.

Thật ra khi dịch bảng đánh giá Phong độ này ra tiếng Việt tôi rất lo vì người trẻ ở VN thật ra cũng lười vận động lắm. Nằm ì trên giường xài iPad suốt buổi sáng, coi như là PS=3 rồi  :D và nhiều nghiên cứu cho thấy lười vận động làm tăng khả năng mắc ung thư, làm giảm kết quả điều trị ung thư.
:D và nhiều nghiên cứu cho thấy lười vận động làm tăng khả năng mắc ung thư, làm giảm kết quả điều trị ung thư.
 :D và nhiều nghiên cứu cho thấy lười vận động làm tăng khả năng mắc ung thư, làm giảm kết quả điều trị ung thư.
:D và nhiều nghiên cứu cho thấy lười vận động làm tăng khả năng mắc ung thư, làm giảm kết quả điều trị ung thư.
Tiếp theo tôi xin nói về cách mà người ta xây dựng Guidelines/hướng dẫn điều trị, thật ra nó dựa vào các thử nghiệm lâm sàng, được tiến hành theo từng bước với mức độ khắt khe ngày càng cao, không chỉ yêu cầu nhiều người tham gia hơn, theo dõi dài hơn và phải vượt qua mục tiêu chệnh lệch có ý nghĩa về mặt thống kê thì mới được công nhận về mặt hiệu quả và độ an toàn. Trong nghiên cứu lâm sàng có các Pha/Giai đoạn 1-4, qua được pha 3, tức là một pha có từ khoảng 500 tới cả 1000 người tham gia, có độ tin cậy đủ cao rồi thì mới có thể được FDA hay Bộ y tế công nhận cho ra thị trường dùng trên người bệnh.

Thống kê cho thấy có từ 50-66% thử nghiệm lâm sàng thất bại ở giai đoạn 2 và 3. Những thử nghiệm mới bắt đầu ở giai đoạn 1, với vài chục ca bệnh, có kết quả khả quan trên vài người thì không thể tự cho là THÀNH CÔNG, vì yếu tố ngẫu nhiên, ăn may còn rất lớn. Nhiều người hỏi làm gì khắt khe thế? Thật ra, giới khoa học phải làm vậy để không cho ra thị trường một loại thuốc không đảm bảo về mặt an toàn và hiệu quả, chung quy lại cũng là vì người bệnh cả. Nguyên tắc bất di bất dịch trong Đạo đức y học là Trước tiên, không làm hại (“FIRST, DO NOT HARM”).

Tuy nhiên, ngay cả khi bằng chứng khoa học trong Guidelines là khá cao rồi, nó cũng không là tất cả khi áp dụng lên thực tế. Ngay cả khi thuốc có tác dụng ở 40% ca bệnh (một con số khá cao rồi) thì bác sĩ cũng không biết chắc bệnh nhân của mình sẽ như thế nào.
Con số này thật ra lại được đưa ra từ các thử nghiệm lâm sàng, nơi mà người ta có các điều kiện rạch ròi để tuyển chọn những người đủ tiêu chuẩn định trước, như độ tuổi, PS 0-2 chức năng gạn thận ổn...(dòng gạch đỏ trong khung Methods ở hình) Giả dụ bệnh nhân là một người già hơn hay chức năng thận kém hơn điều kiện trong thử nghiệm lâm sàng thì kết quả sẽ thế nào? Bác sĩ cũng không thể chắc, và trên thực tế, mọi người mặc định với nhau, à chắc là được cỡ 30-35%...(thay vì 40%) và sử dụng. Nhiều người thấy lo lắng về chuyện này, nhưng nói đi phải nói lại, trên đời này có cái gì là dự đoán chính xác được? Từ việc đi thi, chọn nghề, mua nhà, đầu tư…Mọi người vẫn đang áp dụng quy tắc chọn cái nào có CƠ MAY CAO NHẤT trong những cái có thể, và đâu đó vẫn có câu Phước chủ may thầy!

Điểm tôi muốn nhấn mạnh ở đây là sự chắc chắn của số liệu. Nếu bệnh nhân hơi bị lệch ra khỏi điều kiện của thử nghiệm giai đoạn 3 đó thì vẫn có thể xài thuốc đó, chỉ cẩn thận hơn tí xíu, gọi là du di. Nhưng không ai du di được tới mức cho phép lấy số liệu chỉ mới ở thử nghiệm giai đoạn 1 sử dụng trên bệnh nhân, hoặc số liệu của giai đoạn trước đó nữa là Tiền lâm sàng trên tế bào và động vật. Thứ nhất là sự không chắc chắn (Độ bất định) quá lớn. Thứ hai, bác sĩ trước khi lo về hiệu quả chưa biết thế nào, sẽ lo hơn về độ AN TOÀN chưa được kiểm định, và việc tốn tiền theo các cách như uống TPCN bản thân chúng là có hại về mặt tài chính rồi.
Đây cũng là lý do tại sao bảo hiểm không trả tiền cho các phương pháp còn quá mới và không nên nghe theo quảng cáo về TPCN hay về các phương pháp chưa được cơ quan chuyên môn công nhận.

Tuy nhiên, các bác sĩ và nhà nghiên cứu vẫn đang ngày đêm mày mò tìm thêm phương pháp mới; vì ngay cả khi cá nhân hóa với nhiều thông tin như vậy, kết quả điều trị vẫn chưa tốt. Người ta còn muốn cá nhân hóa hơn nữa để cải thiện hiệu quả điều trị, giảm bớt tỉ lệ “điều trị vô ích”. Một tiếp cận khá nóng hiện nay là tiếp cận Omics, tức phân tích toàn bộ hay hầu hết các genes, hoặc mRNA, hoặc protein,…liên quan tới ung thư; thường là gene vì nó ổn định hơn. Từ các phân tích này người ta hi vọng tìm ra gene đột biết thật sự có liên quan tới cơ chế phát sinh ung thư ở mỗi người bệnh, từ đó kết nối bệnh nhân với thuốc nhắm đích ức chế đúng cái tín hiệu đó để điều trị.
Có thể hình dung là trước giờ cả một nhóm người này đều chữa bởi 1 loại hóa trị, giờ người ta tìm đặc điểm gene để dự đoán người A chắc sẽ có đáp ứng tốt hơn với thuốc a, Người B với thuốc b,… Hiện có những thử nghiệm đang được tiến hành theo kiểu này và cho kết quả khả quan nhưng yếu tố may rủi vẫn còn cao, và một số kết quả vẫn chưa rõ ràng.

Yếu tố bất định trong điều trị ung thư nó khá cao như vậy thì bác sĩ nên nói chuyện, bàn bạc với bệnh nhân, gia đình như thế nào? Tôi nghĩ rằng việc giúp bệnh nhân được điều trị đúng chỗ đúng phương pháp là quan trọng, nhưng phải làm sao nhấn mạnh ý là “Tiêu diệt ức chế khối u chỉ là 1 phần trong tổng thể việc chăm sóc và điều trị”, và yếu tố nội tại của bệnh nhân, những thứ bệnh nhân có thể tự làm là khá nhiều chứ không phải chỉ có thuốc; không phải không có thuốc là chết chắc.
Tôi hay dùng ví dụ để khích lệ bệnh nhân, cũng giống như trước khi đi thi đại học, nếu học sinh chỉ biết than thở: “Con không học được ông thầy đó con rớt mẹ ơi!” Thì trong thâm tâm học sinh đó đã...”tự rớt” hết 70% rồi! Làm sao để khơi gợi tinh thần tự chủ của người bệnh và người nhà? Đây là nhiệm vụ khó khăn nhưng cũng cực kỳ quan trọng!

Người bác sĩ nắm vững các số liệu nghiên cứu khoa học, nhưng không dừng lại ở chỗ bô bô khoe chữ, mà phải biết cách vận dụng mềm mại vào cuộc sống, một cách nghệ thuật dựa trên các yếu tố của người bệnh để tư vấn và làm người bệnh được xoa dịu và an lòng với thực tại.

Cuối cùng, xin tâm sự là tôi rất nể người đã dịch chữ Clinical thành chữ “Lâm sàng” có nghĩa đen là bên cạnh giường bệnh. Mặc dù rất thích nghiên cứu và cũng đang làm một vài nghiên cứu về tiếp cận genomics như trên, tôi cảm thấy giá trị thật sự của nghề Y khi đến bên giường bệnh, vượt qua sự ngại ngùng khi thất bại trước số phận để ngồi với bệnh nhân và chia sẻ những giá trị khác của cuộc sống.

Xin cảm ơn IBSG, RBT, iVANET đã phối hợp cùng YHCD để chia sẻ những thông tin đúng cho cộng đồng và xin cảm ơn mọi người đã bỏ thời gian theo dõi.
Bài chia sẻ Pham Nguyen Quy
Link bài viết gốc: Ung thư: suy nghĩ như một bác sĩ và tìm tòi như một nhà nghiên cứu